Złamany ząb, ukruszony ząb – jak zapobiegać i jak przebiega leczenie?
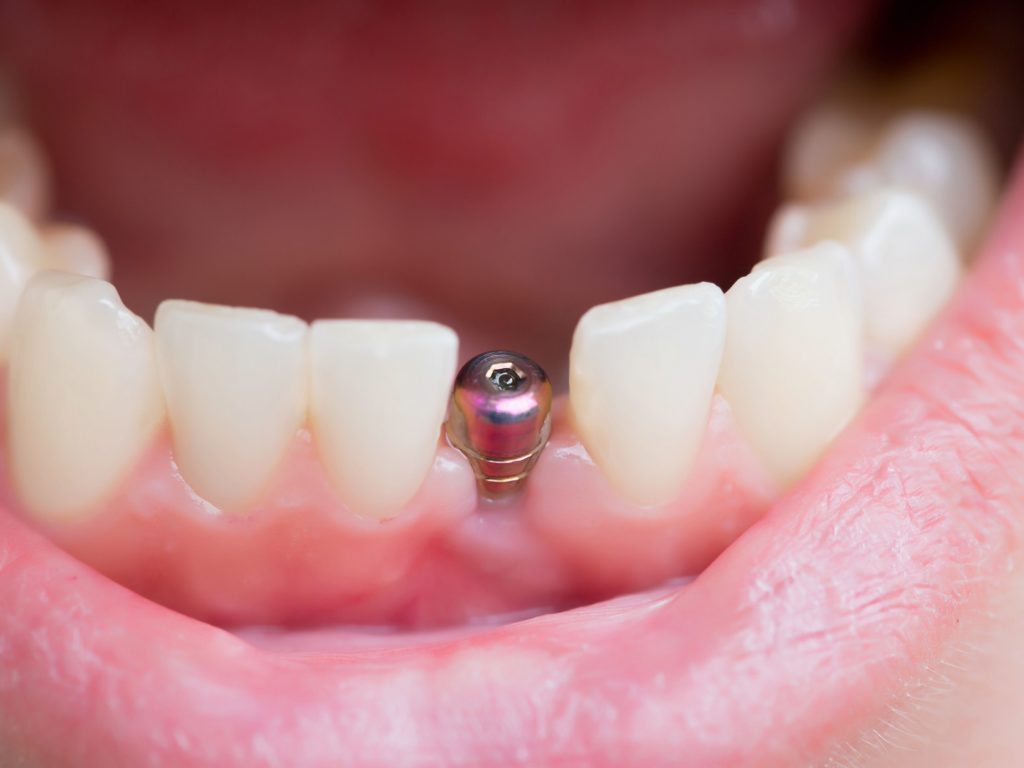
Z różnych powodów zęby łamią się i kruszą. Problem ten może być spowodowany m.in. nieleczonymi ubytkami próchniczymi i uszkodzenia mechanicznymi. Gdy taka sytuacja będzie mieć miejsce w Waszym przypadku należy zachować zimną krew i jak najszybciej udać się do swojego stomatologa. Dlaczego zęby się kruszą i łamią oraz jak przebiega leczenie złamanego lub ukruszonego zęba? Na te i inne pytania odpowiemy w naszym artykule. Pęknięty, złamany ząb – przyczyny Tak jak wspominaliśmy w naszych wcześniejszych wpisach szkliwo pokrywające zęby jest najsilniejszą tkanką w ludzkim ciele, ale nie możemy zapominać, iż stosunkowo bardzo łatwo ulega uszkodzeniom. Szkliwo może zostać naruszone na wiele sposobów np. po upadku, podczas uprawiania sportów (np. sztuk walki), gry w piłkę, w poważnym wypadku samochodowym czy po uderzeniu. Warto zwrócić uwagę, że niektóre nawyki i zachowania mogą również sprzyjać uszkodzeniom, wśród nich wyróżnia się: obgryzanie paznokci, gryzienie ołówka, długopisu, trzymanie szpilek między zębami (częsta parafunkcja krawców), a także skubanie słonecznika i wiele innych. Złamanie zęba może być także wynikiem spożywania niektórych pokarmów. Amerykańskie Stowarzyszenie Stomatologiczne opracowało listę produktów, które mają najgorszy wpływ na zęby, a są to: twarde cukierki – np. landrynki, kawa, suszone owoce, chipsy, napoje gazowane, alkohol, cytrusy, alkohole, napoje energetyczne oraz izotoniczne. Wszystkie te produkty prowadzą do rozwoju próchnicy, gdyż jak wiadomo choroba ta znacznie osłabia ząb, który jest jeszcze bardziej narażony na większe ryzyko złamania podczas nadgryzania twardych produktów. Ponadto, na złamanie czy też ukruszenie bardziej narażone są zęby po leczeniu kanałowym, martwe, które są słabsze od zdrowych. Czynnikiem, który wpływa na kruszenie czy złamanie zębów jest brusizm, gdyż w trakcie niekontrolowanego stykania się zębów górnych z dolnymi może dojść do uszkodzenia. Co zrobić, gdy złamie się ząb? Jeśli zorientujecie się, że Wasz ząb jest pęknięty lub ukruszony koniecznie należy jak najszybciej umówić się na wizytę w swoim gabinecie stomatologicznym. Pamiętajcie, że czas gra na Waszą niekorzyść, a zatem im szybciej zostanie postawiona diagnoza, tym macie większe szanse, że Wasz ząb zostanie uratowany. Warto pamiętać, iż złamany lub ukruszony ząb może podrażnić wargi lub język, dlatego tak istotne jest, abyście od razu zareagowali. Bardzo często ukruszony ząb wystarczy wypolerować i wygładzić lub też wymienić wypełnienie, jeśli jego fragment uległ naruszeniu. Nawet jeśli ułamany lub ukruszony ząb nie będzie Wam przeszkadzał w codziennym życiu to miejcie na uwadze fakt, że nieleczony ząb będzie stopniowo coraz słabszy, tym mamy będzie się musieli liczyć z jego utratą. Złamany ząb w obrębie szkliwa i zębiny, można odbudować lub przykleić. Sytuacja jest bardziej skomplikowana, gdy złamanie nastąpiło w obrębie miazgi. Leczenie ukruszonych zębów Ukruszony lub ułamany ząb można uratować na rozmaite sposoby. Pierwszą z nich jest bonding, czyli odbudowa ukruszonych lub ułamanych zębów za pomocą kompozytu stomatologicznego. Taka metoda sprawdzi się w przypadku niewielkiego pęknięcia, gdy pacjent ma przebarwione, ukruszone lub zniekształcone zęby. Bonding może być także wypełnieniem tymczasowym. Rozwiązanie to jest korzystne finansowo oraz zaleca się je, gdy pacjentowi zależy na szybkim leczeniu. Korony Na uszkodzony lub ułamany ząb bardzo często zakłada się korony. Korony stomatologiczne są bardzo często wykorzystywane do rekonstrukcji uzębienia. Korona doskonale wzmacnia zęby oraz chroni je przez utratą (warto pamiętać, iż ząb bez korony ząb jest mniej podatny na uszkodzenia), podatno ma ogromne zalety estetyczne. Licówki Licówki mogą nie tylko skorygować przebarwione zęby, ale taże te starte czy też ułamane zęby np. na skutek urazów mechanicznych czy odwapnień szkliwa. W ostateczności złamany ząb jest usuwany. Miejsce usuniętego zęba można uzupełnić implantem, który przy dobrym traktowaniu może pozostać z Wami do końca życia. Jak widzimy, współczesna medycyna umożliwia leczenie ukruszonych czy ułamanych zębów z powodzeniem, przywracając pacjentom piękny uśmiech. # złamany ząb # próchnica # bruksizm # bonding # licówki # korona